
Tenemos un mensaje simple para todos los países: testeen, testeen, testeen, ha dicho el director general de la Organización Mundial de la Salud, Adhanom Ghebreyesus Tedros.
Desde que hizo aquel enfático llamado el 16 de marzo, el planeta se ha dividido en dos: aquellos países que han implementado medidas agresivas para evaluar a la mayor cantidad de personas posible y aquellos con enfoques más relajados que solo han testeado a aquellos individuos con síntomas claros de Covid-19 como dolor de garganta, tos, fiebre y dificultad para respirar.
En los primeros, los casos de esta enfermedad infecciosa han disminuido gradualmente. Mientras que en los segundos, los sistemas de salud han empezado a colapsar.
Junto a las cuarentenas masivas y el distanciamiento social, las pruebas de coronavirus se han convertido en un elemento esencial en la estrategia para detectar a los infectados por el nuevo coronavirus SARS-CoV-2 y apaciguar la pandemia declarada por la OMS el 11 de marzo pasado. Sin embargo, su acceso, costo, distribución y calidad han generado en diversas regiones del planeta toda clase de conflictos y polémicas, mediados por intereses económicos y maniobras políticas.
A pocos días de la notificación de la circulación del SARS-CoV-2 en enero de 2020, los científicos chinos aislaron el virus y secuenciaron su genoma. Al día siguiente, los investigadores del Centro para el Control de Enfermedades de ese país ya habían desarrollado un protocolo de testeo. Gracias a la información científica que comenzó a circular a nivel global, en cuestión de horas, el virólogo alemán Christian Drosten, director del Instituto de Virología del Hospital Universitario Charité en Berlín, desarrollaba el suyo.
Este protocolo fue el que sirvió de base para los primeros 250.000 kits de diagnóstico que distribuyó gratis la OMS a varios países. Desde entonces, en una carrera contra reloj, grupos de todo el mundo comenzaron a diseñar, probar y publicar toda clase de técnicas para detectar al enemigo público número uno, el nuevo coronavirus.
¿Cómo se hace la prueba para detectar coronavirus?
“Al día de hoy, hay varios tipos de tests”, explica el biotecnólogo argentino Ernesto Resnik. “Los más usados son las 'pruebas de PCR', que identifica la presencia del virus amplificando su material genético”.
El primer paso consiste en recolectar una muestra. Con un hisopo, un especialista sanitario frota el interior de la nariz o la parte posterior de la boca o garganta de una persona para recolectar material que haya estado en los pulmones, donde el virus silenciosamente se replica.
Empresas biotecnológicas en todo el mundo están compitiendo para producir estas pruebas en su versión más rápida, barata o conveniente.
Luego se lo sella en un recipiente y se lo envía a un laboratorio certificado. Allí, con ingredientes llamados reactivos y el equipamiento necesario, se detecta la huella genética del virus usando una técnica conocida como “reacción en cadena de la polimerasa” (PCR). Esta prueba fue desarrollada en 1983 por el bioquímico Kary Mullis.
La PCR consiste en una serie de reacciones químicas y tiene varios usos: desde identificar el ADN de un sospechoso en la escena del crimen hasta probar si un cultivo está infectado con un virus.
¿Estas pruebas son 100% fiables?
El problema con estos tests moleculares es que no son siempre precisos. En la ciudad china de Wuhan, donde comenzó la pandemia, en un principio algunas personas dieron negativo y luego empezaron a presentar síntomas de las enfermedad. En muchas ocasiones, estos errores provienen de la manera en que la muestra fue recolectada o del hecho que en ciertas ocasiones la carga viral es demasiado baja para ser detectada. También se han identificado deficiencias en la logística del transporte de las muestras al laboratorio: los patógenos en los recipientes no duran más de cuatro horas.
Otro factor a considerar es la infraestructura de los laboratorios, así como la cantidad y la experiencia de los técnicos que llevan a cabo los análisis. Los investigadores tampoco descartan posibles y minúsculas mutaciones del virus, lo cual podría hacer que un kit deje de funcionar.
Un asunto a tener en cuenta en estos momentos es que las pruebas que buscan evidencia de material genético viral son altamente demandadas. Empresas biotecnológicas en todo el mundo están compitiendo para producir su versión más rápida, barata o conveniente y muchas de ellas no cumplen todos los criterios de validación de la OMS.
¿Qué otro tipo de pruebas hay?
Otra opción de diagnóstico son los llamados “tests de antígenos”. Estas pruebas, que tardan 15 minutos, buscan detectar las proteínas que recubren la membrana del coronavirus.
Este diagnóstico se realiza también tomando una muestra de la nariz o de la garganta de un paciente, pero en lugar de enviarla a un laboratorio se la aplica en un dispositivo desechable similar al de un test de embarazo. A partir de una reacción química, en minutos aparecen unas franjas que indican si el resultado es negativo o positivo.
En un primer momento, la Administración de Alimentos y Medicamentos (FDA) en Estados Unidos desaconsejó las versiones hogareñas de estas pruebas debido al alto riesgo de resultados inexactos. Sin embargo, el jueves 26 de marzo, en el contexto de la emergencia sanitaria, modificó su política y abrió la puerta a una serie de entidades privadas y laboratorios para desarrollar y distribuir estas pruebas que los infectólogos recomiendan complementarlas con los tests moleculares.
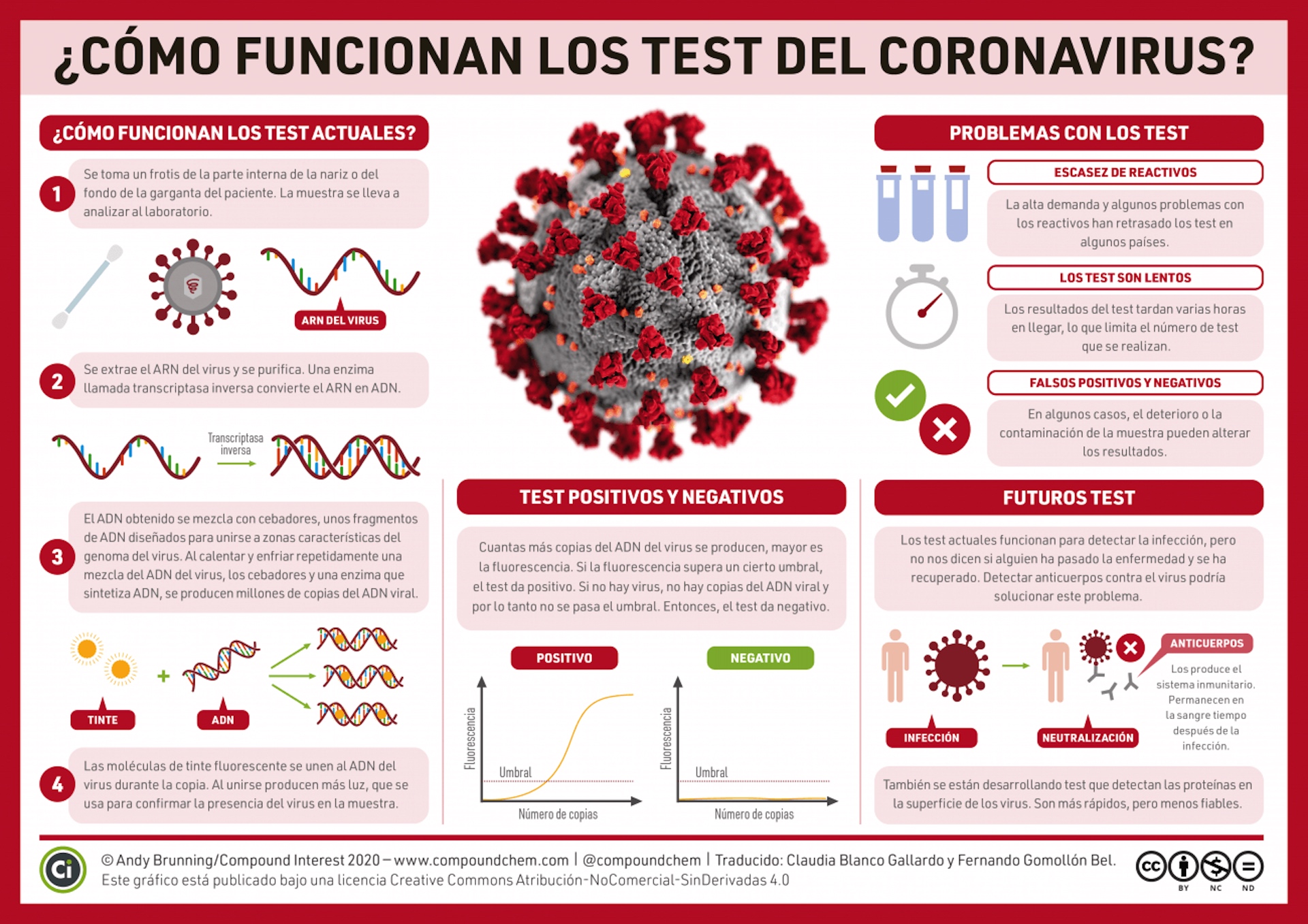
PASO A PASO. Esta infografía resume el proceso de detección empleado actualmente y describe cómo serán los futuros test.
Fuente: Compound Interest / Traducida por Claudia Blanco y Fernando Gomollón
¿Qué son los tests serológicos?
“Estas pruebas no miden cuánto virus hay en una muestra -explica Resnik- sino si el organismo del paciente produjo anticuerpos, es decir, si su cuerpo respondió a la infección”. En este caso, se requieren muestras de sangre -como un pinchazo para un examen de glucosa- con el fin de buscar signos de una respuesta inmune a la infección en el suero sanguíneo.
Las pruebas serológicas para el nuevo coronavirus aún no están ampliamente disponibles, pues están en diversos grados de desarrollo en laboratorios públicos y empresas privadas. Y tienen algunos problemas: solo sirven para personas en estados avanzados de la infección. Es decir, se necesitan al menos ocho días después del comienzo de los primeros síntomas para que la respuesta de anticuerpos del cuerpo se dispare.
Sin embargo, esta alternativa es prometedora, pues podría ayudar a identificar a aquellas personas que con el tiempo se han vuelto inmunes a la enfermedad. También permitiría saber si el plasma sanguíneo lleno de anticuerpos de pacientes recuperados de Covid-19 puede ser utilizado como un insumo clave para desarrollar tratamientos y vacunas.
El 25 de marzo las autoridades de la agencia ejecutiva del Departamento de Salud del Reino Unido, Public Health England, anunciaron que en las próximas semanas estarían disponibles 3.5 millones de estos tests que en 10 o 15 minutos podrían detectar indirectamente la presencia de coronavirus. A los investigadores ingleses aún les falta validar adecuadamente la precisión de estos test caseros.
Las pruebas serológicas para el nuevo coronavirus aún no están ampliamente disponibles, pues están en diversos grados de desarrollo en laboratorios públicos y empresas privadas
Estas pruebas detectan la presencia de dos anticuerpos o sustancias producidas por el sistema inmunológico: uno llamado IGM, que surge muy temprano en la infección, y otro conocido como IGG, que aumenta la respuesta del cuerpo al virus.
No está claro quién está desarrollando la prueba del Reino Unido. Las autoridades de Public Health England solo indicaron que se trata de compañías del sudeste asiático. Si todo sigue adelante como se ha planeado, el Reino Unido se convertiría así en el primer país en implementar pruebas a esta escala.
Sin embargo, en otros países se han registrado problemas con estas pruebas. El 26 de marzo, el diario El País reveló que el Gobierno español compró a una empresa china llamada Shenzhen Bioeasy Biotechnology, a través de un intermediario, un lote de nueve mil tests rápidos defectuosos con una sensibilidad de solo el 30% cuando deberían superar por protocolo el 80%. Luego, en un comunicado público, el gobierno chino afirmó que la empresa a la que España compró los test no tenía licencia.
¿Por qué son importante los tests de detección?
Como ha insistido el director de la OMS, la única forma de controlar realmente los brotes es testear a la mayor cantidad de gente posible, identificar y aislar adecuadamente a los casos sospechosos y rastrear a todas las personas con las que han entrado en contacto.
Estas medidas ayudan a reducir la probabilidad de infectar a otros y a cortar las cadenas de transmisión del coronavirus. “No se puede combatir un incendio con los ojos vendados”, señaló Tedros Adhanom. “Y no podemos detener esta pandemia si no sabemos quién está infectado”.
Las disputas políticas entre los líderes nacionales y regionales en Italia permitieron la propagación incontrolada del virus. Las autoridades del norte del país intentaron rastrear activamente los contactos de personas enfermas pero el gobierno nacional se opuso aludiendo que no había necesidad de evaluar a las personas que no presentaban síntomas.
Una reciente investigación publicada el 16 de marzo en la revista Science mostró cuán equivocados estaban: dos de cada tres contagios del nuevo coronavirus han sido causados por personas a quienes no se les había diagnosticado el virus o no presentaban síntomas.

RIESGO. En Perú, solo siete laboratorios fuera de Lima están preparados para detectar el coronavirus. Los laboratorios de Lambayeque y Piura se quedaron sin reactivos la semana pasada.
Foto: Gobierno Regional de Lambayeque
¿Quiénes han logrado controlar la pandemia?
Las diversas maneras en que los países están analizando a sus ciudadanos depende tanto de decisiones políticas como del acceso a materiales, insumos, equipamientos y personal calificado para realizar los análisis.
Corea del Sur, Alemania y Singapur son tres de los países que, mediante una estrategia agresiva, están reduciendo la tasa de infección de SARS-CoV-2.
Desde el 23 de enero, más de 327.000 surcoreanos han sido evaluados: aproximadamente 1 de cada 170 personas. Muchos de los exámenes se realizan en personas sin que siquiera tengan que salir de sus vehículos en centros de tránsito.
La recolección de las muestras son gratuitas para la población -las paga el gobierno- y duran un máximo de diez minutos. Los resultados se envían al día siguiente por mensaje de texto. Con casi 20.000 testeos por día, el programa de pruebas surcoreano ha demostrado ser el más expansivo y mejor organizado del mundo con 633 sitios de testeo y más de 100 laboratorios en todo el país.
Esta alta capacidad de testeo se debe a la gran infraestructura surcoreana: este país no solo produce sus propios reactivos -insumos clave en los diagnósticos- sino que los procesos de análisis en los laboratorios están altamente automatizados.
La detección temprana de infecciones y el aislamiento de esas personas y sus contactos cercanos han hecho que en este país asiático los casos hayan disminuido gradualmente.
Corea del Sur, Alemania y Singapur son tres de los países que, mediante una estrategia agresiva, están reduciendo la tasa de infección de SARS-CoV-2.
El secreto también está en la colaboración del sector público y el privado para responder de manera más efectiva y coordinada a la pandemia. A diferencia de otros países, Corea del Sur aprendió la lección del 2015, cuando se produjo un brote de Síndrome Respiratorio de Oriente Medio (MERS, en sus siglas en inglés), que en tres meses produjo 186 infectados, de los cuales 38 fallecieron.
Otro caso ejemplar es el alemán. La tasa relativamente baja de muertes por Covid-19 en Alemania es de 0,54%, mientras que en España alcanza el 7,3%. Esto se debe en gran medida a la gran cantidad de pruebas que se llevan a cabo en este país europeo: con un promedio de 500 mil pruebas por semana. Según el virólogo Christian Droste, se detectan más casos incluso en etapas tempranas, lo que permite aislar a los infectados y evitar que sigan contagiando.
Además de las pruebas a gran escala, Alemania cuenta con una densa red de laboratorios.
En cuanto a Singapur, este territorio de de 5,6 millones de habitantes aprendió la lección del brote del SARS en 2003. El gobierno informó el primer caso de coronavirus el 24 de enero. Y a los tres días, ya se habían implementado medidas como escaneo térmico de todas las personas que llegaban al aeropuerto internacional de Changi.
En Singapur les exigen a las personas aisladas que compartan su ubicación a través de una aplicación en el celular.
Además de testeos masivos, las autoridades de este país adoptaron una política de vigilancia civil y rastreo de casos sospechosos, y amparados en su Ley de Enfermedades Infecciosas establecieron un sistema estricto de cuarentena para inmovilizar a infectados e identificar a sus contactos. Por ejemplo, les exigen a las personas aisladas que compartan su ubicación a través de una aplicación en el celular.
¿Hay una cifra ideal de testeo?
“En esta enfermedad no hay un barómetro del número de pruebas. Es difícil estimarlo”, cuenta Omar Sued, presidente de la Sociedad Argentina de Infectología. “Depende de la cantidad de laboratorios que tenga un país y que cuenten con todas las condiciones para detectar coronavirus por PCR. También hay que considerar la fase de la epidemia en la que se encuentre cada país. Cuanto más testeos se realicen en la fase de contención se podrá aislar más rápido a las personas infectadas. En cambio, en la fase de mitigación, como en la que se encuentran España o Italia, ya no hace falta hacerle pruebas de PCR a todos los pacientes que van con síntomas a hospital porque ya saben que son positivos. Entonces, para no gastar recursos imponen directamente el aislamiento”, agrega.
En el Reino Unido, se intensifica la preocupación por la falta de diagnósticos. El epidemiólogo Chris Whitty, director médico de Inglaterra, reconoció que había una escasez de kits de testeo en un marco en el que la demanda global es muy alta. El 25 de marzo, un día antes de anunciar que dio positivo al test de coronavirus, el primer ministro Boris Johnson aseguró: “Estamos pasando de 5.000 a 10.000 pruebas por día, a 25.000; con suerte, muy pronto, hasta 250.000 por día”.
En Corea del Sur se realizan 6.953 tests por millón de habitantes. Datos recientes muestran en cambio que aproximadamente 1079 personas por millón han sido evaluadas en Estados Unidos, muy por detrás de lo que ocurre en otros países, debido a la escasez de productos químicos cruciales para ejecutar las pruebas y a la deficiente estrategia sanitaria de algunos gobiernos.
Sin un sistema coordinado de proveedores de salud y laboratorios públicos y privados, Estados Unidos decidió no usar los protocolos de testeo desarrollados y distribuidos por la OMS en enero. En su lugar, el gobierno del presidente Donald Trump hizo que los Centros para el Control de Enfermedades desarrollaran su propia prueba. En febrero, los CDC enviaron kits de testeo a todo el país, pero gran parte de ellos no funcionaron correctamente. Hoy Estados Unidos es el epicentro de la pandemia con más de cien mil infectados.
¿Cuál es la situación de los testeos en América Latina?
Desde que registraron los primeros casos en Sudamérica, en Perú se realizan y procesan en promedio 500 pruebas por día, en Colombia 400, Ecuador 134, y en Argentina, según datos oficiales, 300 muestras diarias. Los gobiernos de Chile y Brasil no brindan información sobre el número de pruebas PCR realizadas.
Este esfuerzo que depende de la cantidad de reactivos y, en este contexto de alta demanda mundial, escasean. En el caso de Perú, Colombia y Argentina, los testeos de casos sospechosos están centralizados en los institutos nacionales de salud. Pero, con las semanas, las pruebas se están extendiendo a redes de laboratorios públicos ubicados al interior de estos países.
El biotecnólogo Diego Comerci es uno de los científicos de Argentina que busca impulsar la producción local de pruebas de coronavirus. Con experiencia en elaborar kits para el diagnóstico temprano de dengue, este investigador de la Universidad Nacional de San Martín impulsa el desarrollo de tests masivos para evitar que la situación en Argentina se vaya fuera de control. “Estamos comprometidos a desarrollar una prueba rápida para garantizar la provisión de estos productos”, indica.
Mientras que en Argentina, Perú y Colombia las pruebas de coronavirus son gratuitas y han sido centralizadas por el sistema público de salud, en ciertos centros médicos de Chile, por ejemplo, que tiene un sistema de salud privado, cuestan alrededor de 70 dólares. La ola de críticas impulsó a que el ministro de Salud, Jaime Mañalich, fijara un valor máximo para el examen de PCR de coronavirus de 25 mil pesos (30 dólares).
Laboratorios privados de Ecuador cobran entre 80 y 120 dólares, mientras que en Paraguay el precio del test es de 100 dólares y en Uruguay 134. En México, el costo de producción del examen es de 104 dólares, frente a lo cual el subsecretario de salud, Hugo López-Gatell, exhortó a las instituciones médicas a no abusar de los precios.
Con este sistema de de acceso a la salud diferenciado y acceso desigual a las pruebas, con menos recursos orientados a la salud pública en comparación con otros países y gobiernos como el de Jair Bolsonaro en Brasil que resta importancia al virus, América Latina podría terminar siendo en las próximas semanas la nueva gran víctima de la pandemia.
 Tienes reportajes guardados
Tienes reportajes guardados
















